Родильный дом
665462 Иркутская область, город Усолье-Сибирское, ул Куйбышева, 4
-
Медицинский психолог Балабаева Ирина Валерьевна,
Специалист по социальной работе Ефремова Надежда Константиновна.
Доабортное консультирование проводится в
понедельник, вторник, четверг, пятницу с 13.00 до 15.30.
Часы работы кабинета:
понедельник, среда, пятница с 08.00 до 12.00, с 13.00 до 17.00;
вторник, четверг, с 13.00-17.00.
Занятия в «Школе молодых родителей» проводятся каждую среду с 14.00 до 15.30. В часы проведения занятий прием не проводится
Женская Консультация
665462 Иркутская область, город Усолье-Сибирское, ул Молотовая, 70 А
Регистратура: 8(39543) 7-21-27
Режим работы с 07:30-18:00
Женская Консультация - является структурным подразделением ОГБУЗ «Усольская городская больница», взаимодействует с акушерско-гинекологическим стационаром, перинатальным центром г. Иркутска, Ангарска, взрослой и детской поликлиникой, станцией скорой и неотложной медицинской помощи и другими лечебно-профилактическими организациями (кожно-венерологические, противотуберкулезные, психоневрологические диспансеры и др.).
- Заведующая женской консультацией (кабинет № 37)
врач акушер -гинеколог Борзенкова Анастасия Игоревна
- Старшая акушерка женской консультации (кабинет № 39)
акушерка Ширшакова Ирина Вячеславовна
- Кабинет психологической, социально-правовой помощи женщинам, оказавшимся в трудной жизненной ситуации (кабинет № 11):
Медицинский психолог Балабаева Ирина Валерьевна,
Специалист по социальной работе Ефремова Надежда Константиновна.
Часы работы: пн, ср, пт с 08.00 до 12.00, с 13.00 до 17.00; вт, чт с 13.00-17.00.
- Занятия в «Школе молодых родителей» проводятся каждую среду с 14.00 до 15.30 (кабинет № 11). Актуальное расписание занятий находится на стенде в женской консультации
Принцип работы консультации участковый:
- Четвертый перинатальный участок (кабинет № 4):
врач Денеко Наталья Анатольевна, акушерка Новицкая Любовь Владимировна.
Часы приема: пн, вт, ср, чт, пт с 08:00 до 12.00 и с 12.30 до 15:00
- Пятый перинатальный участок (кабинет № 5):
врач Новокрещенных Наталия Богдановна, акушерка Артамонова Нина Хамитовна.
Часы приема: пн, вт, ср, чт, пт с 08:00 до 12.00 и с 12.30 до 15:00
- Гинекологический участок (кабинет № 1):
врач Петрухнова Анна Александровна, акушерка Гольцова Евгения Витальевна
медсестра Мазлова Вера Сергеевна
Часы работы: пн с 11.00 до 14.00 и с 14.30 до 18.00
вт, ср, чт пт с 08.00 до 12.00 и с 12.30 до 15.00
- Гинекологический участок (кабинет № 2):
врач Королева Ирина Ивановна, акушерка Округина Наталья Михайловна
Часы работы: пн, вт, ср, пт с 08.00 до 12.00 и с 12.30 до 15.00,
чт с 11.00 до 14.00 и с 14.30 до 18.00
- Гинекологический участок (кабинет № 3):
акушерка Гаврилова Наталья Николаевна
акушерка Закирова Надежда Витальевна
медсестра Бархатова Юлия Игоревна
Часы работы пн, вт, ср, чт, пт с 08.00 до 12.00 и с 12.30 до 16.00
- Кабинет доврачебного приема (кабинет № 26):
акушерка Кругликова Елизавета Евгеньевна
Часы работы пн, вт, ср, чт, пт с 08.00 до 12.00 и с 12.30 до 16.00
Диагностическая служба:
- кабинет антенатальной охраны плода (кабинет № 52):
врач Почекунина Надежда Владимировна, м/с Пятница Светлана Евгеньевна
Часы приема: с 08.00 до 12.00 и с 12.30 до 15.00
- кабинет УЗД (кабинет № 21):
Врач Приходская Светлана Дмитриевна, м/с Хорошевская Светлана Игоревна
Часы приема: ежедневно с 13.00 до 15.00
- Врач - терапевт (кабинет№ 28) Филина Ирина Валентиновна:
Часы приема: вт, ср, пт с 08.00 до 12.00 и с 12.30 до 15.00
- Кабинет кольпоскопии (кабинет № 27):
Врач Кузеванова Ольга Владимировна
Часы приема: Вт, чт с 08.00 до 14.00 по предварительной записи
- Кабинет КТГ (кабинет №43):.
Часы работы: ежедневно с 09.00 до 12.00 и с 12.30 до 14.00
- Кабинет функциональной диагностики (ЭКГ) (кабинет № 41):
м/с Брюзгина Алена Андреевна
Часы работы: пн, вт ср, чт, пт с 08.00 до 15.00
- Дневной стационар (кабинет № 37, № 46):
врач Борзенкова Анастасия Игоревна, м/с Сазонова Екатерина Петровна
Часы работы: ежедневно с 08.00 до 12.00 и с 12.30 до 16.00.
- Процедурный кабинет (кабинет № 24): м/с Щукина Татьяна Владимировна
забор венозной крови: пн, вт, ср, чт пт с 08.00 до 09.00,
гинекологические участки пн, вт, ср с 13.00 до 14.00
Процедурный кабинет дневного стационара ЖК (кабинет № 34): процедурная м/с Охват Алина Романовна
- Физиокабинет (кабинет № 50)
Часы приема:
Женская консультация: с 08.00 до 12.00
Детское отделение: Дети до 1 года с 12.30 до 13.30
Дети с 1 года с 13.30 до 17.00
Кварцевание 10.00 - 10.30 и 15.00 - 15.15
- Кабинет медицинской статистики (кабинет № 42)
Статистик Трибой Александра Александровна
Регистратор Малышкина Мария Павловна
пн, вт, ср, чт с 08.00 до 12.00 и с 12.30 до 17.00
пт до с 08.00 до 16.00
Информация для пациентов

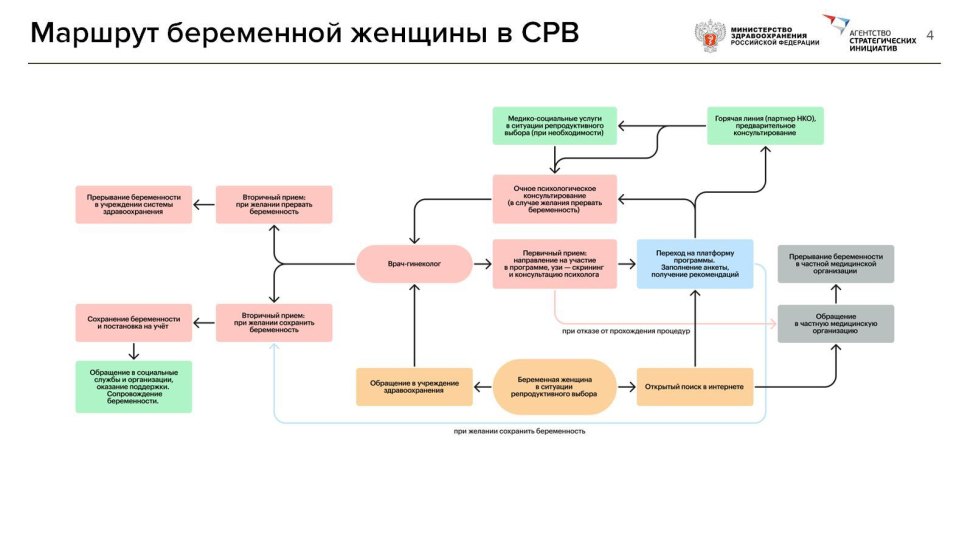
Репродуктивное здоровье
Как назначаются оральные контрацептивы
Профилактика беременности методы
Скрининг оценки репродуктивного здоровья
Информация о беременности и родах
Нормальная беременность для сайта
Обследования при физиологической беременности
Правильное питание во время беременности
ПРИЕМ ВИТАМИНОВ И ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Единое пособие на детей и беременным женщинам
Единое пособие для беременных женщин
Незапланированная беременность
Выплаты женщинам по детям с 8-16
Ребенок толкается в животе. Как понять все ли в порядке
Информация об аборте
Вы беременны. Не отказывайте себе в счастье
О высокой вероятности бесплодия после аборта
О негативном влиянии искусственного аборта
ОСЛОЖНЕНИЯ ИСКУСТВЕННОГО АБОРТА
Категории женщин социального и психологического риска

 ВЕРСИЯ ДЛЯ СЛАБОВИДЯЩИХ
ВЕРСИЯ ДЛЯ СЛАБОВИДЯЩИХ